Por Micaela Sampietro.
En Argentina, el acceso a la protección de la salud es un derecho constitucional por lo que debe ser garantizado para toda persona que habite su territorio. La organización sanitaria nacional, de carácter mixto y descentralizado, presenta una serie de desafíos y consecuencias que afectan la equidad y la eficiencia del acceso a la salud.
Estructura del Sistema de Salud
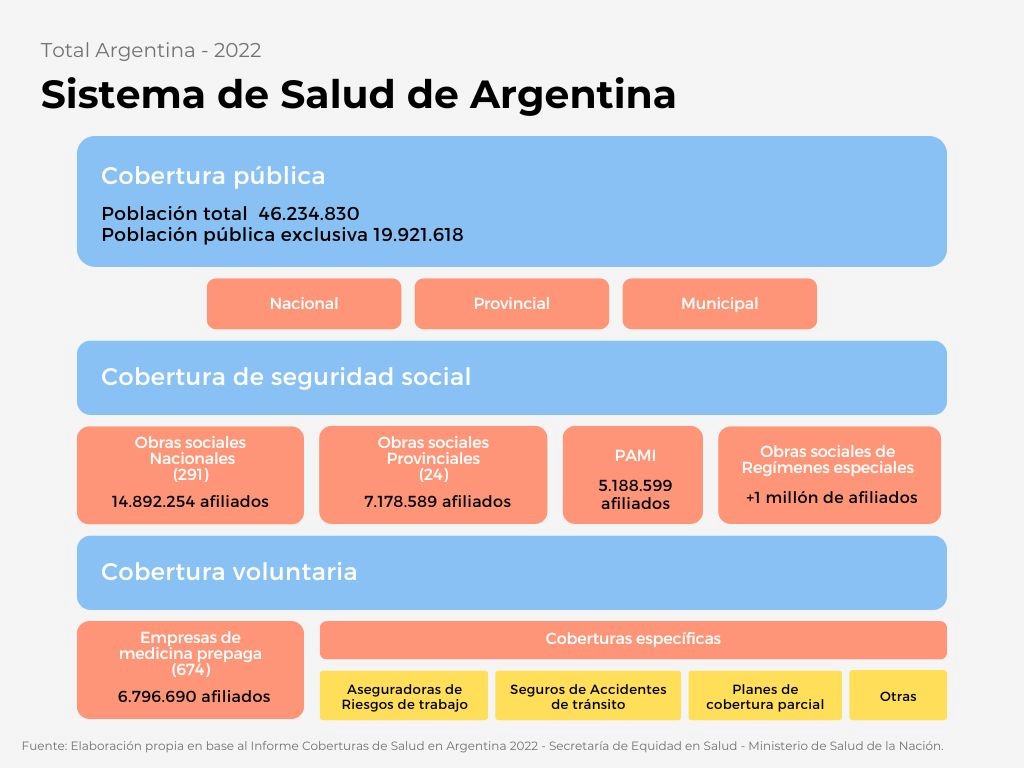
Para garantizar el acceso a la salud el sistema argentino cuenta con una estructura mixta y descentralizada, y es mayormente financiado por el ámbito laboral. Conviven simultáneamente tres subsistemas: público, de seguridad social y privado.
Subsistema Público
El subsistema público es de carácter universal y garantiza el derecho al acceso a la salud para todas las personas. Distribuidos a nivel nacional, provincial y municipal. Está compuesto por una red de establecimientos que incluyen 1.554 hospitales con internación y cerca de 8.000 centros de atención primaria.
Subsistema de Seguridad Social
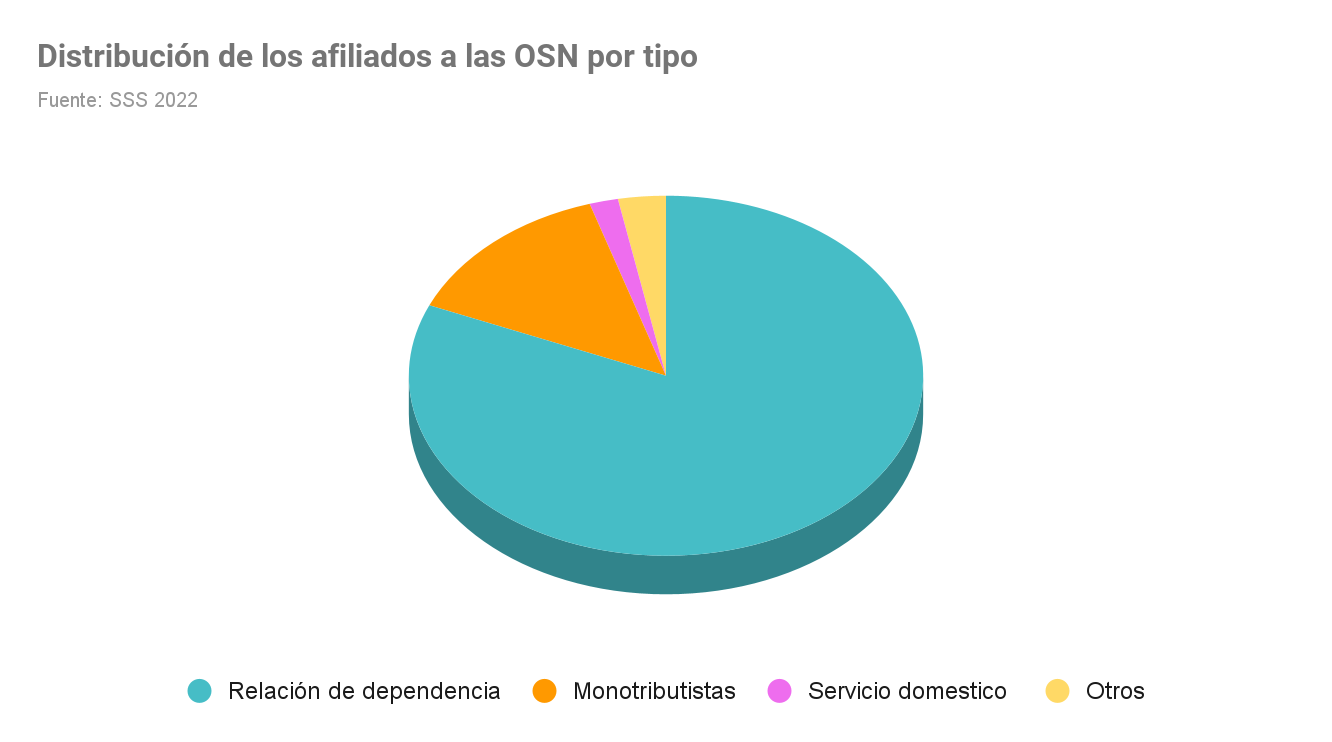
Cubre principalmente a personas con empleo registrado y aquellos inscriptos en el Régimen Simplificado para Pequeños Contribuyentes (conocido comúnmente como «monotributo»). Este sistema incluye alrededor de 300 obras sociales nacionales, 24 obras sociales provinciales, el Programa de Atención Médica Integral (PAMI) y obras sociales de regímenes especiales, como las universitarias o la de las Fuerzas Armadas.
Las obras sociales están vinculadas al empleo formal y a los sindicatos. Estas entidades brindan cobertura a través de contribuciones obligatorias, que representan un porcentaje del salario del trabajador, o, en algunos casos, reciben financiamiento adicional del Estado, como es el caso de PAMI.
Subsistema Privado
El subsistema privado ofrece cobertura voluntaria a aquellas personas que decidan pagarla, ya sea de manera directa o a través de derivación de aportes. Está compuesto por clínicas, sanatorios, hospitales, centros de diagnósticos, empresas de producción y comercialización de insumos médicos y alrededor de 500 entidades de medicina prepagas. En cuanto a la calidad, los servicios prestados, la cantidad de afiliados, los modelos de financiamiento y gestión, encontramos una heterogeneidad característica del ámbito privado.
| Algunos números ● 6 de cada 10 argentinos tiene obra social o prepaga (incluye PAMI), mientras que un poco más de 3 de cada 10 solo cuentan con el acceso al sistema público de salud. ● De las 500 entidades de medicina prepaga, las cinco principales (OSDE, Swiss Medical, Galeno, Omint y Medicus) concentran el 70% de los afiliados. ● Las prepagas dan cobertura al 15% de los argentinos y concentran 3,9% del PBI. |
Sistema fragmentado
La estructura mixta y descentralizada característica del sistema de salud argentino puede resultar en inequidad e ineficiencia sin los mecanismos de integración y coordinación adecuados. En nuestro país, la fragmentación del sistema se manifiesta en varias dimensiones.
El acceso a la cobertura tiene un fuerte condicionamiento laboral. Los ciudadanos con empleo formal tienen acceso a las obras sociales, mientras que aquellos en empleos informales o sin empleo dependen del sistema público (o privado). Asimismo, existen inequidades al interior del mismo sistema formal de las obras sociales, gozando algunas ramas de la actividad productiva una mejor cobertura que otras.
A su vez, cada subsistema está regulado por diferentes marcos normativos y autoridades de aplicación. El Ministerio de Salud de la Nación es la autoridad sanitaria máxima responsable de la conducción del sistema y de garantizar correcto desempeño. La Superintendencia de Servicios de Salud (SSS) regula las obras sociales nacionales y las entidades de medicina privada, tareas entre las cuales se encontraba el reglamento de los aranceles de las cuotas y fijar la tasa mínima a pagar a los prestadores de servicio. Las provincias tienen su propia regulación para las obras sociales provinciales. Esta diversidad y coexistencia de marcos regulatorios dificulta el accionar coordinado y el diseño, planificación e implementación de políticas de salud uniformes.
Si bien la cobertura de salud es nacional, la calidad y la disponibilidad de los servicios dependen del gobierno provincial a cargo, lo que hace que las desigualdades territoriales entre distintas regiones del país se manifiesten y se agraven. En muchas ocasiones, las zonas más ricas y urbanizadas con infraestructura desarrollada pueden ofrecer servicios de salud más completos y de mayor calidad mientras otras regiones deben hacer frente a obstáculos como la falta de personal médico, equipamiento insuficiente, o una infraestructura de salud deficiente.
Los diferentes modelos de gobierno que han ido interviniendo en la política argentina nos han dejado con un sistema de salud altamente complejo que, sin embargo, continúa teniendo prestigio en la región. Es fundamental que toda política pública o estrategia estatal no pierda de vista las características del sistema que gobierna, incluida esta fragmentación y las desigualdades que genera.
Conflicto con las Prepagas
En diciembre de 2023, el gobierno emitió el Decreto de Necesidad y Urgencia (DNU) 70/2023 que tuvo un gran impacto en la salud. Entre otras varias medidas, estableció la liberación de las restricciones de precios al sistema de medicina prepaga con el objetivo de aumentar la competitividad del sistema.
En abril de este año, tras una seguidilla de fuertes aumentos, La Secretaría de Comercio denunció ante la Comisión Nacional de Defensa de la Competencia (CNDC) una posible conducta de cartelización debido al aumento coordinado de los precios de los planes de medicina prepaga desde la entrada en vigor del DNU. Alertó que, durante el primer cuatrimestre, las prepagas aumentaron sus cuotas casi el doble de lo que indicaba el índice de inflación en el mismo período. Según el comunicado oficial, muchas empresas del sector quisieron compensar los retrasos en los precios, producto de acuerdos con el anterior gobierno por los que recibieron beneficios a cambio de no aumentar la cuota.
La Justicia falló a favor de la SSS y obligó a las empresas de medicina prepaga a retrotraer los aumentos efectuados por encima de la inflación calculada por el Índice de Precios al Consumidor (IPC) del INDEC desde el 1º de diciembre de 2023 y devolver lo cobrado en exceso. El fallo afecta a 41 empresas que representan casi la totalidad de los usuarios. Las empresas, por su parte, aseguraron que devolver lo cobrado por encima de la inflación y la regulación del precio de las cuotas las coloca al «borde de la quiebra».
Crisis en la salud privada: impacto en el acceso y la calidad
Los costos de dar servicios se incrementaron un 213,1% respecto al año pasado, en contraste con un aumento de los aranceles cobrados a las prepagas de apenas un 118%, al PAMI un 160% y a IOMA un 130%, con demoras de hasta 120 días en los pagos.
Por su parte, el sindicato de trabajadores de la sanidad en Argentina ha convocado a paros en clínicas y centros privados de salud durante todo el mes de mayo por mejoras salariales.
Los aumentos desmedidos en las prepagas, la reducción de servicios, las huelgas, el cobro de copagos junto con los problemas estructurales del sistema impactan negativamente en los usuarios. Las bajas de afiliados por el encarecimiento de los planes de salud rondaron entre el 2% y el 4% según fuentes del sector y del Gobierno. Esa demanda podría transferirse al sector público ya saturado y sin capacidad de recepcionarla.
La crisis sanitaria argentina no es reciente. En un plano más general, las entidades prestadoras estiman que entre diciembre de 2019 y febrero de 2024 el costo de dar salud aumentó un 2130%, mientras que los precios generales de la economía, un 1805% en promedio. A su vez, los trabajadores de la salud han sufrido una significativa pérdida de poder adquisitivo.
La organización sanitaria, profundamente fragmentada y segmentada, requiere reformas estructurales urgentes que deben discutirse para poder garantizar el derecho constitucional al acceso a la salud. De todas formas, las nuevas propuestas no deben necesariamente olvidar las premisas “solidarias” que caracterizan nuestra cobertura. Ciertos bienes públicos, como la salud, no pueden ser gestionados mediante una lógica mercantil del lucro que deje de lado la constitucionalidad del acceso a la salud.